2024年4月11日

大腸カメラ検査で「過形成性ポリープ」という診断を受けたら、どう対処すればよいのでしょうか。このページでは、過形成性ポリープの基礎知識から、診断後の適切なステップ、生活習慣との関係まで、必要な情報を整理します。大腸健康を守るための一歩としてご利用ください。

目次
1. 過形成性ポリープって何?基礎情報を押さえよう
大腸カメラ検査の結果、過形成性ポリープと診断された場合、理解と正しい情報が必要です。日本消化器病学会で発行されている『大腸ポリープ診療ガイドライン』では“直腸・S状結腸に好発する径5mm以下の過形成ポリープは放置することを提案する”と記載されています。過形成性ポリープは大腸がんへの進行リスクが比較的低いとされています。ですので、場所や大きさによっては特に心配のないポリープといえるでしょう。

1.1. 過形成性ポリープとは
過形成性ポリープは、大腸の内壁から同じような細胞が重なって増えることによりできる、良性の腫瘍です。通常は無症状のため、大腸カメラ検査で偶然に見つかるケースが多いです。過形成性ポリープ自体ががんになることはほとんどありませんが、他の種類のポリープと同時に存在することがあり、それらががん化するリスクは排除できないので、慎重な経過観察が必要です。サイズ、形状、数などによって対応は異なりますが、大きさが小さく、数が少ない場合は定期的な観察が一般的な対応となるでしょう。
1.2. 大腸ポリープと大腸がんの関係
過形成性ポリープは大腸がんへの進行リスクが低いとされていますが、大腸ポリープと大腸がんの関係を理解することは大切です。大腸ポリープには多様なタイプがあり、有名なものに腺腫ポリープがあります。これらは良性ですが、未治療のまま放置しておくとがん化する可能性があります。したがって、大腸カメラでポリープが見つかった場合、過形成性ポリープであっても病理検査を行って、がん化のリスクを評価することが不可欠です。早期発見・早期治療が大腸がんの予防に繋がっていきます。
1.3. 他のポリープとの違い
過形成性ポリープは他のポリープと比較してがん化のリスクが低い特徴があります。腺腫ポリープや悪性のポリープ(早期がんを含む)はがん化する可能性がありますが、過形成性ポリープは細胞が単純に増加するだけなので、一般的にはそのリスクは低いとされています。ですが、複数のポリープが混在している場合などは、他のポリープの影響でリスクが高まる可能性があります。そのため、内視鏡専門医の診断と適切な対応が重要であり、経過観察や適宜行う組織検査を通じて、安全を確保していく必要があるでしょう。

2. 過形成性ポリープ診断後の対応
大腸内視鏡検査において過形成性ポリープが見つかった場合、患者様は不安に感じることでしょう。過形成性ポリープ自体が癌へ進行するリスクは低いとされますが、定期的な経過観察や追加検査が必要になる場合もあります。正しい知識と適切な対応が大切なのです。例えば、ポリープの大きさや数によって対応は異なり、5mm未満であれば観察のみでも十分なことが多いですが、大きいものや数が多い場合には別のアプローチが求められます。このページでは適切なフォローアップの重要性に焦点を当て、専門医との連携を通じて健康を管理する方法を解説していきます。

2.1. 過形成性ポリープは放置してよいのか
過形成性ポリープが発見された際、多くの方々が抱く疑問は「このポリープを放置しても大丈夫なのか」という点でしょう。結論から言うと、過形成性ポリープは一般的に癌化するリスクが低いため、短期間においては放置することが可能です。ただし、診断を受けた後も定期的な検査による監視は必要であり、内視鏡専門医によるアドバイスを元に、経過観察のための周期や必要な検査項目を設定することが望ましいと言えましょう。ポリープの数や大きさ、形態、発見された場所などの詳細に応じて、専門医が個々の状態に適した経過観察プログラムを提案します。患者様自身が健康状態を理解し、適時専門医に相談できる環境を整えることも推奨されます。
2.2. 5mm以上の過形成性ポリープの癌化の可能性
ポリープの大きさが5mmを超えると、過形成性ポリープであっても癌化の可能性が高まるといわれています。そこで、5mm以上のポリープを発見した場合は、その除去や定期的な検査を推奨されることがあります。もしポリープが大きなものであれば、その摘出が選択肢として考えられ、摘出後の病理検査によって詳しい性質を確認します。癌化のサインを見逃さないためにも、ポリープのサイズや形状、成長の速さには十分な注意が必要です。専門医による観察と指導に従い、適切なタイミングで的確な手段を選択することが、健康を維持する上での鍵となります。
2.3. 過形成性ポリープとSSLの違い
過形成性ポリープとしばしば比較されるのが、Sessile Serrated Lesions(SSL)という鋸歯状病変です。SSLは、過形成性ポリープよりも癌化リスクがあることで知られています。見た目が似ているため一般に区別が難しいことから、専門医による組織学的な検査が不可欠となります。SSLは潰瘍や出血を伴うことは稀ですが、表面にセラテッド(鋸歯状)のパターンが見られることが特徴です。過形成性ポリープとSSLとの確実な鑑別は、将来的ながんの予防策を決定する上で極めて重要であり、最新の内視鏡技術を駆使して詳細な診断を行うことが推奨されます。適切な治療方針を立てるためには、このような違いを十分に理解し、専門医の見解を仰ぐことが肝心です。

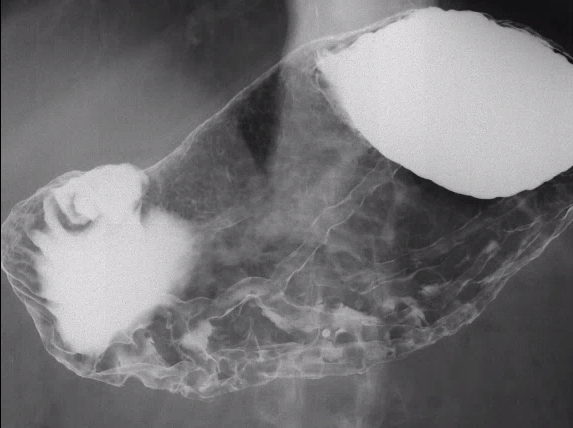
3. 過形成性ポリープの特徴
大腸カメラ検査で見つかることが多い過形成性ポリープは、大腸の内壁に発生する小さな隆起のことです。これらのポリープは、ほとんどが良性であり、大腸がんへの進行リスクを低く抑える傾向がありますが、形状や大きさ、発見される部位によって異なる特徴を持っています。医療利用者にとって、診断を受けた後の正しい理解と対応が重要になるでしょう。

3.1. 過形成性ポリープは直腸・S状結腸にできやすい
過形成性ポリープは特に直腸やS状結腸に良く見られ、そのほとんどは小さいもので症状を伴わないことが多いです。直腸やS状結腸は大腸の一部であり、消化過程の終盤に位置していて、便の排泄に関わる重要な役割を果たしています。この部位では便との接触時間が長くなるため、過形成性ポリープが形成されることが多いと考えられていますが、詳しい原因やメカニズムはまだ完全には解明されていません。
3.2. 腺腫などの他のポリープに変化する事はあるのか
過形成性ポリープが腺腫など他のタイプのポリープへと変化する可能性については、一般的には低いとされています。しかし、確実に変化しないとは言い切れないことから、大腸カメラ検査時に見つかったポリープは、組織学的に検査することが推奨されます。この検査により、細胞の詳細な状態を確認し、がん化の有無を判断できます。診断後の適切なモニタリングは、将来的ながんリスクを減らす上で大変重要になります。
3.3. 欧米のガイドラインでの取り扱い
欧米における過形成性ポリープの取り扱いは、日本国内のガイドラインとは異なる部分があります。特に、小さな過形成性ポリープの発見時には、極めて低いがん化のリスクを考慮に入れ、積極的な摘出や短期間での経過観察を行わないことが勧められる場合もあります。しかしながら、その診断や治療方針は欧米各国や専門家によっても揺れがあり、一概に言い切れない現状があります。過形成性ポリープを診断された際には、医師とよく相談し、適切な治療プランを立てることが肝要でしょう。

4. ポリペクトミーとは?ポリープ摘出のプロセス解説
大腸カメラ検査で「過形成性ポリープ」と診断された場合、大腸がんの予防や治療の一環として、ポリペクトミーという手術が行われることがあります。この手術は、大腸内のポリープ、すなわち良性の腫瘍を摘出し、癌化のリスクを減らすためのものです。ポリープの大きさや性質、位置によっては、放置することも考えられますが、医師の判断により、摘出が必要となることもあります。ここでは、ポリペクトミーという手術のプロセスについて、詳しく解説していきます。ポリープ摘出はどのような手順で行われるのか、どんな点に注意が必要か、基本的な流れを知ることで、検査結果を受けた方たちが次のステップに進むための手がかりとなるでしょう。

4.1. ポリペクトミー手術の流れ
ポリペクトミー手術は、大腸内視鏡を使用して行われる非常に精密な手術です。まず、患者さんは軽い鎮静剤を投与され、リラックスした状態で手術に臨むことが多いです。大腸内視鏡を肛門から挿入し、大腸の内部を詳しく観察します。ポリープを発見したら、専用の器具を使ってポリープの茎(脚)部分を挟み、電流を流して切り取ります。場合によっては、テクニックや器具の異なる別の方法も選択されることがあります。切り取ったポリープは、病理検査のために送られ、その結果からがん細胞の有無などが評価されます。大腸内視鏡検査と同じ日に手術を行うことも多いため、患者さんは準備や待機時間の負担を少なくして受けられることが多いです。手術には、限られたリスクとダウンタイムがありますが、その後も医師による注意深いフォローアップが必要になります。
4.2. ポリペクトミー後のリスクと対策
ポリペクトミーは大変有効な治療法ですが、全ての手術にはリスクが伴います。ポリペクトミー後、最も注意が必要な合併症は大腸の穿孔(穴が開くこと)と出血です。これらはまれに起こることはありますが、迅速に対応すれば回復は期待できます。また、手術後は一時的にお腹の張りや軽い痛みを感じることがあり、これらは通常、数日で改善します。穿孔や出血のリスクを減らすためには、術後に注意深い観察と指示に従うことが大切です。食事や活動の再開は医師の指導により行われ、痛みや不快感が続く場合には早めに医療機関に連絡することが重要です。高リスクな症例では、手術前に特別な注意事項があるかもしれませんので、医師と十分に話し合いを持つことが肝心です。
4.3. 術後のフォローアップの重要性
ポリペクトミー手術後のフォローアップは非常に重要です。手術後、定期的な大腸内視鏡検査によって再発がないかどうかをチェックします。再発のリスクはポリープの数や大きさ、特徴、そして摘出したポリープが癌化していたかどうかによって異なります。初回のフォローアップは手術後3~6カ月で行われる場合が多く、その後、1年から3年おきに定期検査を行うことが一般的です。また、医師は患者さんに健康な生活習慣を維持するようアドバイスします。これには食生活の改善、十分な運動、禁煙、適切な体重管理などが含まれます。定期検査と並行して、健康なライフスタイルを心がけることが、大腸ポリープや大腸がんの予防に繋がっていくのです。

5. 組織学的検査による大腸ポリープの病理診断
大腸カメラ検査で「過形成性ポリープ」と診断された場合、その次のステップとして組織学的検査が不可欠です。この検査では、切除したポリープの細胞構造を詳細に調べることで、良性のものか、それとも癌化する可能性を持つものかを見極めます。組織検査の結果は後の治療計画やフォローアップ検査の指針となるため、重要性は非常に高いです。病理専門の医師は、染色された細胞検体を顕微鏡で慎重に観察することで、病態を診断します。その結果に基づいて、適切な医療が提供されるのです。

5.1. 組織検査とは何を調べるのか
組織検査、すなわち病理診断は大変精密な工程を要します。検査では、主にポリープの組織、細胞の形状、配置などを細かく調べることにあります。具体的には、異常な細胞の増殖の有無、細胞の異型性の程度、炎症の兆候、癌化する可能性のある変性などが検査項目として挙げられます。これらの情報から、ポリープが良性の過形成性で終わるか、それとも腺腫性で将来的に大腸がんへと進行する恐れがあるのかを区別可能となります。患者様自身の不安感を解消し、必要な治療へとつなげるためには、組織検査による確かな診断が必須です。
5.2. 組織学的検査の手順
組織学的検査を行うには、まずポリープを摘出して検体として確保する必要があります。これは通常、大腸カメラ検査中に行われるポリペクトミーによって行われます。摘出された検体は固定液で処理され、切片にされた後に特殊な染色を施して顕微鏡で観察可能な状態にされます。病理医はこの検体を基に、細胞の形、配列、構造に変化がないかを確認し、組織学的に病状を評価するのです。
5.3. 組織学的検査でわかる情報
検査によって確認できるのは、ポリープの良性/悪性の判定だけではありません。もし検査結果が良性であっても、その中には将来的にがん化する恐れのあるタイプのポリープも含まれます。したがって、病理診断はそれらのタイプを見分け、予防的な対策や早期発見のための指標として活用されます。また、ポリープの大きさ、個数、場所によってもリスク評価に影響を与え、これらはすべて検査によって明らかにされる情報であります。患者様にとって最適な医療を提案するためにも、組織検査がもたらす情報を活かすことが重要です。

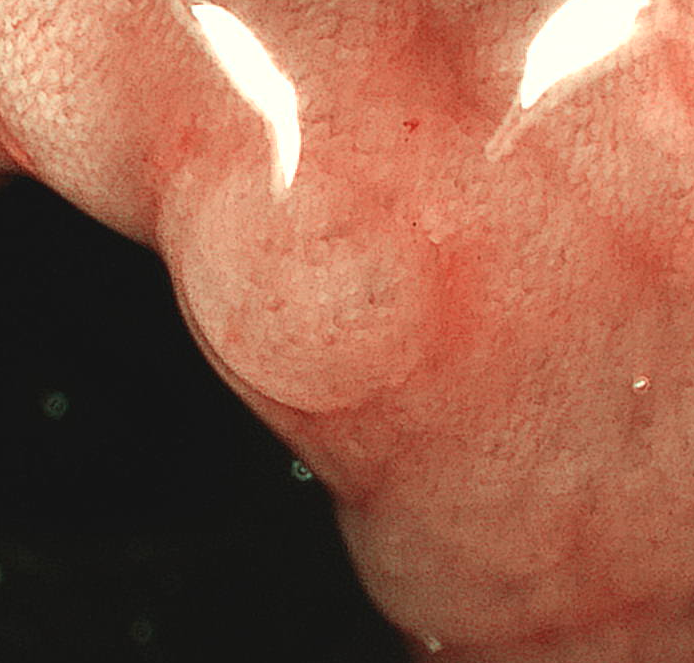
(写真中央)
6. 大腸内視鏡検査での腫瘍マーカーとは
大腸カメラ検査では、過形成性ポリープの存在を認識することが不可欠ですが、それと同時に、腫瘍マーカーにも注意を払うべきでしょう。腫瘍マーカーとは、がんなどの腫瘍が体内に存在する際、それに対応して出現する物質であり、血液検査を通じてそのレベルを測定することがあります。大腸がんをはじめとする消化器系のがんの診断・治療の進展において、これらのマーカーは重要な手がかりとなります。腫瘍マーカーにはいくつかの種類があり、それぞれがんの種類や進行度に応じた変動を示すことがあるのです。

6.1. 腫瘍マーカーと大腸がんの関係性
腫瘍マーカーは大腸がんをはじめ、様々ながんの診断や予後の判断に利用されます。特に大腸がんの場合、CEA(癌胚細胞抗原)やCA19-9といった腫瘍マーカーが知られています。これらはがん細胞が産生するため、血中濃度の上昇が大腸がんの有無や進行度を示唆することがあります。ただし、これらのマーカーは特異性が完全ではなく、がん以外の疾患や健常者でも値が上昇する場合があるため、診断の際には注意が必要です。また早期の大腸癌の場合には腫瘍マーカーが陰性であることも多いです。大腸がんの早期発見には内視鏡検査が不可欠ですが、腫瘍マーカーの値も合わせて評価することで、より総合的な診断が行えるようになるでしょう。
6.2. 内視鏡検査で見るべきポイント
内視鏡検査は、大腸がんや過形成性ポリープなどの異常がないかを直接観察できるため、大腸疾患の診断には欠かせません。検査では、大腸の内壁にできたポリープの形状、大きさ、表面の様子などを細かく確認します。医師はこれらの特徴からポリープが悪性かどうかの判断を下し、必要に応じてポリープの一部を切り取る生検を行ってさらに詳しい組織診断を行います。腫瘍マーカーと併せて、内視鏡検査で得られた情報は大腸がんの早期発見と治療方針決定に役立ちます。
6.3. 腫瘍マーカーの読み解き方
腫瘍マーカーの数値には個人差があり、またがん以外の疾患や状況によっても変動することがあります。そのため、腫瘍マーカーの値を単独で解釈するのではなく、その人の総合的な臨床症状や他の検査結果と合わせて考慮することが重要です。また、治療の過程で腫瘍マーカーの数値がどのように変化するかを追跡することで、治療の効果を確認したり、再発の兆候を早期に捉えることが可能になるのです。正確な腫瘍マーカーの読み解き方を理解し、適切な医療判断を下すことが、がん治療においては特に重要となります。

7. 大腸カメラ検査で異常を見つけた後のステップ
体の中をのぞく大腸カメラ検査は、大腸の健康状態を知るために非常に有用です。もしこの検査で「過形成性ポリープ」という診断が出たら、次に何をすべきでしょうか。大切なのは冷静になって適切な手順を踏んで行くことです。まずは、医師からの説明をじっくりと聞き、何を意味するのかをしっかり理解することから始めます。それから、医師の指示にしたがって、必要な追加検査や治療を受けることになります。このプロセスは、将来的なリスクを回避するためにも、非常に重要なステップなのです。

7.1. 異常所見があった際の対応方法
大腸カメラ検査で異常所見が見つかったとき、多くの人は不安になるでしょう。しかし、過形成性ポリープが見つかっても、必ずしもがんに進行するわけではありません。異常所見が出た場合、まずは医師との相談を重ね、次のステップについて詳細を確認することが大切です。医師は検査結果を基に、ポリープのサイズや数、形状などを分析し、それに応じた治療または経過観察の計画を立ててくれます。この段階で、何をすべきか、どのようなリスクがあるのか、治療法や追加検査にはどのような選択肢があるのかなど、さまざまな情報を得ることができます。過形成性ポリープだと診断されたら、具体的な対応方法を知ることで、不安を軽減し、適切な行動をとることが可能になります。
7.2. 大腸がんへの発展を防ぐためのアクションプラン
大腸ポリープが見つかった場合でも、適切なアクションプランを立てれば、大腸がんへの発展を防ぐことが可能です。まずは規則正しい生活習慣の確立を心がけましょう。食生活を見直し、高繊維質で低脂肪のバランスの良い食事を心がけること、適度な運動を習慣にすることが重要です。また、経過観察のために定期的な検査を受けることも大切です。医師の指示にしたがい、推奨される間隔で再検査を受けることで、ポリープの変化を早期にキャッチし、必要な場合には速やかな治療に移行することができます。無視せずに適切に管理することで、将来的なリスクを低減することができるでしょう。

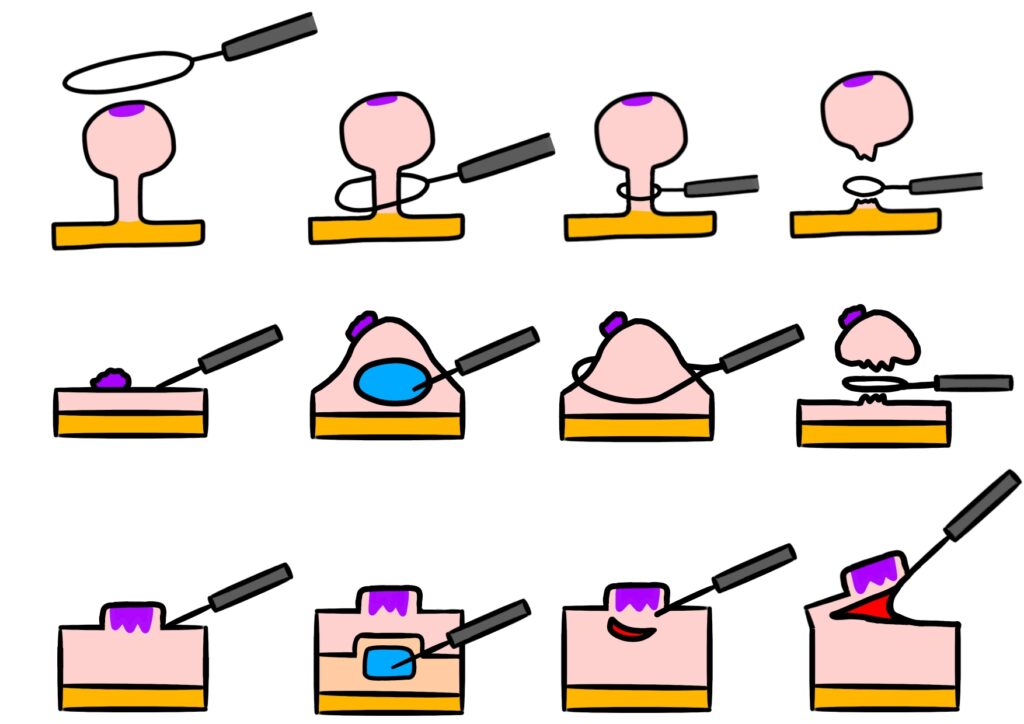
8. 検査結果と生活習慣の関連性
私たちの日常生活における習慣が、健康状態に大きく影響を与えていることは、数多くの研究で明らかにされています。特に、大腸カメラ検査で見つかる過形成性ポリープは、その良性であると同時に、日常の食生活や運動習慣などと関係していることが指摘されているのです。このセクションでは、大腸ポリープが生活習慣とどのように関連しているのかを、科学的根拠を交えながら詳しくご紹介します。

8.1. 大腸ポリープと食生活との関係
地中海型食事など、野菜や果物、全粒穀物などの食物繊維を豊富に含む食生活は、大腸の健康維持に効果があると言われています。これに対して、赤肉や加工肉、高脂肪食品を多く摂る食生活は、大腸ポリープのリスクを高める可能性があります。過形成性ポリープの予防には、バランスの良い食事に加え、定期的に食物繊維を多く含む食品を摂取することが重要です。また、アルコール消費や喫煙は、ポリープの発生に関与するリスクファクターとされ、節度ある摂取が求められます。食生活が大腸ポリープとどのように関連しているのか、具体的な事例や最新の研究結果を交えてご説明していきます。
8.2. 生活習慣の改善でポリープを予防する
大腸カメラによる検査結果と生活習慣の変更は、大腸ポリープの形成を抑えるために非常に重要です。適切な体重の維持、規則正しい睡眠、ストレスの管理など、生活全般にわたる習慣の見直しは、過形成性ポリープのリスクを減少させることに寄与するでしょう。特に運動は、大腸の蠕動運動を刺激し、大腸内の環境を改善するため、定期的なエクササイズが推奨されます。生活習慣の改善によって、将来的に大腸がんへの進行を防ぐ可能性もあるのです。
8.3. 定期的な検査の大切さと検査周期
最後に、大腸ポリープの早期発見・早期治療を実現するためには、定期的な検査が不可欠です。特に過形成性ポリープのようにがん化のリスクが比較的低いタイプであっても、見逃すことなく発見し、適切な治療を受けることがポイントです。検査周期は個人のリスクファクターや家族歴、以前の検査結果に基づいて定められることが多く、通常は数年に1回が目安となることが多いです。ですが、生活習慣によってはより頻繁な検査が推奨されるケースもあります。

札幌で大腸癌が心配な方は大通り胃腸内科クリニックでの大腸カメラをご検討ください!